Cancer de la prostate
En France, le cancer de la prostate est le plus fréquent des cancers chez l’homme âgé. La plupart des cancers de la prostate se développent lentement et ne provoquent pas de symptômes. Le cancer de la prostate agressif est peu fréquent. Le risque de développer un cancer de la prostate augmente avec l’âge, la majorité des diagnostics se fait après 65 ans.
Grâce au développement des outils de diagnostic et à l’accroissement de l’espérance de vie, de plus en plus de cancers de la prostate sont désormais détectés. Le taux de survie pour ce cancer y est relativement élevé et s’améliore.
Les informations proposées dans ce module décrivent les situations et les techniques les plus couramment rencontrées mais n'ont pas valeur d'avis médical. Ces informations sont destinées à faciliter vos échanges avec les différents soignants. Ce sont vos interlocuteurs privilégiés ; n'hésitez pas à leur poser des questions.
En savoir plus sur le cancer de la prostate
Le cancer de la prostate en chiffres[1]
- Près de 60 000 nouveaux cas annuels en 2018 ; en 2017 on estime à 643 156 hommes souffrant d’un cancer de la prostate en France ;
- 1er rang des cancers en termes de fréquence chez l'homme (24 % de l'ensemble des cancers masculins) ;
- Âge médian au diagnostic (50 % des diagnostics se fait après) : 64 ans ;
- 9 200 décès en 2021 (une diminution de 2,4 % par an depuis 2011), mais 3ème cause de décès par cancer chez l’homme ;
- Le taux de survie à 5 ans d’un patient diagnostiqué entre 2010 et 2015 est de 93 %.
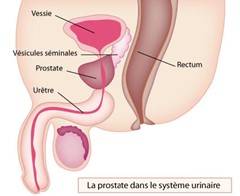
La prostate
La prostate est la glande sexuelle masculine située entre la vessie en haut, le rectum en arrière. Abritée au sein d'une capsule, elle entoure le canal qui transporte l'urine et le sperme jusqu'au bout du pénis (urètre). Son rôle est de produire une petite partie des sécrétions qui, avec les spermatozoïdes, constituent le sperme.
Une prostate saine fait environ la taille d’une grosse noix et a un volume de 15 à 25 ml. Plus l’homme vieillit, plus sa prostate grossit. Le terme médical pour une prostate dont la taille a grossi est l’hypertrophie bénigne de la prostate (communément appelée HBP).
Sous la dépendance de la testostérone sécrétée par les testicules, la prostate a pour principales fonctions de sécréter une composante de l'éjaculat (le liquide prostatique) et de se contracter pour permettre l'éjaculation.
La prostate se divise en 3 zones :
- une zone périphérique, proche du rectum. Cette proximité la rend facile à palper au cours d'un toucher rectal. La majorité des tumeurs surviennent dans cette zone périphérique ;
- une zone de transition, située au milieu de la prostate. Elle entoure l'urètre et représente environ 5 % de la prostate jusqu'à l'âge de 40 ans. Avec le vieillissement, cette zone grossit pour devenir la partie la plus importante de la prostate. C'est ce qu'on appelle un adénome prostatique (ou hypertrophie bénigne de la prostate) qui survient très fréquemment chez les hommes de plus de 70 ans ;
- une zone centrale, située à la base et entourant les canaux éjaculateurs. Elle représente 20 % de la prostate.
La croissance des cellules cancéreuses de la prostate est liée aux hormones sexuelles mâles appelées androgènes. La testostérone est l’androgène le plus important. Les androgènes sont produits presque exclusivement dans les testicules.
Facteurs de risque
De nombreuses zones d’ombre subsistent quant aux facteurs associés à la survenue de cancers de la prostate. Parmi les facteurs de risque associés aux cancers de la prostate on retrouve de manière avérée :
- l’âge est le plus important d’entre eux. Le cancer de la prostate est rare chez les hommes âgés de moins de 40 ans et se développe surtout chez les hommes âgés de plus de 65 ans ;
- les antécédents génétiques et familiaux ;
- les mutations génétiques BRCA1 ou BRCA2 ;
- l’histoire familiale de cancer de la prostate sans mutation identifiée ;
- l’origine ethnique (Afro-Antillais) ;
- l’exposition à des produits cancérogènes comme par exemple l’arsenic ;
- le surpoids et la sédentarité.
À noter : avoir un adénome prostatique (hypertrophie de la prostate) n'expose pas à un risque accru de cancer de la prostate.
Des recherches sont en cours pour évaluer l’impact de certains facteurs suspectés :
- notamment, certains facteurs alimentaires (consommation excessive de graisses mono-saturées, saturées et animales, viande, zinc, cadmium, laitages, une alimentation pro-inflammatoire ou favorisant une glycémie élevée de manière chronique). Le café et les légumineuses sont étudiés pour leur potentiels effets protecteurs ;
- un faible niveau de vitamine D.
Prévention et dépistage
Mettre en place un dépistage organisé consiste à réaliser, au sein d’un groupe de personnes, ne présentant pas de symptômes apparents de la maladie, des tests simples et rapides permettant de distinguer les personnes ayant un marqueur potentiel de la maladie et justifiant de la poursuite d’une procédure diagnostique. Ceci nécessite d’avoir un test simple fiable et distinguant bien les personnes à forte probabilité de cancer de la prostate de celles n’en ayant pas, et d’autre part de ne pas déclarer à tort des personnes négatives alors qu’elles présentent un cancer. Or le test PSA qui est utilisé pour ce qu’on appellerait « le dépistage du cancer de la prostate » ne répond pas bien à ces critères, il est imparfait. Les études montrent que le dépistage systématique par PSA n’a pas clairement démontré une réduction significative de la mortalité liée au cancer de la prostate à l’échelle de la population.
C’est au départ un test conçu pour la surveillance du cancer et de son évolution sous traitement. Ce qu’on appelle un marqueur. De l’avis même de son inventeur ce n’est pas un bon test de dépistage.
Une pratique non raisonnée du dépistage peut détecter des cancers très lents, qui n’auraient jamais évolué ni mis la vie en danger (cancers dits « indolents »). Cela conduit parfois à des traitements inutiles, avec des effets secondaires importants (dysfonctions érectiles (20 % - 80 %) et/ou une incontinence urinaire (15 % - 30 %).
Les autorités sanitaires recommandent un dépistage individuel et informé, c’est-à-dire que la décision de faire le dépistage se fait après discussion entre le médecin et le patient, en évaluant les risques et bénéfices. Il n’existe pas de programme de dépistage organisé du cancer de la prostate car le rapport bénéfices/risques d’un dépistage systématique n’est pas favorable. Or le dépistage en population générale doit conduire à modifier le processus de la maladie sans altérer la qualité de vie des personnes qui elle risque fortement d’être impacté par les conséquences possibles des traitements
Pour ces raisons, il n’existe pas en France, ni dans aucun autre pays, de programme national de dépistage du cancer de la prostate en population générale ni dans des populations masculines considérées comme étant plus à risque.
Il est important de connaître les signes potentiels du cancer de la prostate et de considérer la détection précoce comme une mesure essentielle pour protéger votre santé. Si vous remarquez des symptômes inquiétants ou si vous avez des préoccupations, n'hésitez pas à consulter un professionnel de la santé. La prévention, la détection précoce et la surveillance active sont des outils puissants pour lutter contre le cancer de la prostate.
Les symptômes
Le cancer de la prostate est généralement asymptomatique, ce qui signifie qu’il n’y a pas de symptômes clairs.
Certains symptômes peuvent alerter :
- fréquence anormale des besoins d'uriner, surtout la nuit ; besoin urgent d'uriner ;
- difficulté à émettre les urines : temps d'attente, jet faible, évacuation incomplète, blocage complet ;
- douleurs en urinant ;
- présence de sang dans l'urine ou le sperme ;
- éjaculations douloureuses ;
- troubles de l'érection ;
- des douleurs dans le bas du dos.
Toutefois, dans la plupart des cas, ces symptômes sont causés par une hypertrophie bénigne de la prostate (HBP), ou une infection. Une consultation médicale est donc nécessaire pour écarter le risque de cancer.
Si le cancer de la prostate provoque des symptômes, c’est habituellement un signe que la maladie a progressé. Pour cette raison, il est important de consulter un médecin pour comprendre l’origine des symptômes.
Diagnostic
Le diagnostic du cancer de la prostate se réalise en deux étapes :
1. Le bilan diagnostique du cancer de la prostate
Le toucher rectal réalisé par le médecin permet d’analyser le contour de la prostate et d’évaluer s’il existe un nodule avec particulièrement son extension en dehors de la prostate.
L’outil le plus commun pour détecter le cancer de la prostate est le dosage du PSA qui se fait par une simple prise de sang. En temps normal, le taux de PSA se situe en dessous de 4 nano-grammes par ml (ng/ml). L'activité sexuelle pouvant entraîner des variations, il est recommandé d'observer une abstinence de 48 heures avant le dosage.
À noter : un taux élevé ne signifie pas nécessairement la présence d'un cancer de la prostate, d'autres affections peuvent être en cause (adénome prostatique, prostatite, etc.). Inversement, un taux normal de PSA ne permet pas d'exclure l'existence d'un cancer de la prostate.
La biopsie de la prostate permet de confirmer le diagnostic de cancer et de fournir des informations pronostiques sur l'agressivité des cellules. Elle se fait par voie transrectale, en effet une échographie guidée par l’intérieur du rectum permet de visualiser la prostate, pratiquée par l'urologue, qui procède à plusieurs prélèvements dans chacun des 2 lobes.
En cas de résultat négatif, un test non invasif (le PCA3) peut être proposé. Réalisé sur des urines recueillies après massage de la prostate, il permet d'aider le médecin à déterminer si une nouvelle série de biopsies est utile ou non.
En 2020, l’IRM a été proposée dans la démarche diagnostique pour optimiser les biopsies.
2. Le bilan d'extension du cancer de la prostate
Le bilan d’extension se fait dans le même temps que la détection. Les bilans d'extension sont des examens pratiqués systématiquement afin de préciser l'extension du cancer de la prostate. Ils permettent d'en préciser l'étendue afin de déterminer le traitement le mieux adapté. Parmi les examens complémentaires, sont souvent pratiqués :
- une IRM (imagerie par résonnance magnétique) ou un scanner pelvien, afin de déterminer le degré d'extension du cancer (franchissement de la capsule prostatique, envahissement ganglionnaire, envahissement d'un organe proche, etc.) ; l’IRM est l’examen de référence pour le bilan d’extension loco-régionale du cancer de la prostate,
- une scintigraphie osseuse, pour vérifier l'absence de métastases osseuses,
- un scanner thoracique, à la recherche de métastases dans les poumons,
- une échographie hépatique ou un scanner abdominal pour étudier les ganglions lymphatiques.
Stades évolutifs du cancer de la prostate
À l'issue des différents bilans, le cancer de la prostate peut être défini comme :
- 1. localisé = limité à la prostate (pas d'extension au-delà de la capsule prostatique) ;
- 2. localement avancé = étendu au-delà de la capsule prostatique ou aux organes adjacents, mais sans atteinte de ganglion, ni métastase ;
- 3. atteinte ganglionnaire pelvienne ;
- 4. cancer métastatique.
Classification histologique du cancer de la prostate
Les tumeurs de la prostate sont classées selon le stade de la tumeur et le degré d’agressivité des cellules tumorales. Le stade de la tumeur représente son niveau de progression et sa propagation éventuelle aux ganglions lymphatiques ou à d’autres organes.
Les cancers de la prostate localisés sont eux-mêmes classés en 3 sous-catégories en fonction de leur risque d'évolution : faible, intermédiaire ou élevé. Cette classification porte le nom de score de Gleason : il s'agit d'une classification basée sur l'aspect microscopique des cellules tumorales. Le score de Gleason communique des informations sur l’agressivité des cellules et la vitesse de développement de la tumeur. Les tumeurs avec un score plus élevé sont plus agressives et plus difficiles à soigner.
Au total, on se basera sur l'extension clinique de la tumeur, le score histologique et le taux de PSA.
Traitements du cancer de la prostate
Chaque traitement du cancer de la prostate est unique.
La prise en charge du cancer de la prostate se fait en concertation avec plusieurs professionnels de santé et prend en compte :
- le patient (état physique et psychique général, âge, projet de vie, etc.) ;
- les caractéristiques du cancer (type, évolution, etc.).
Une réunion de concertation pluridisciplinaire (RCP) permet au corps médical d'établir un programme personnalisé de soins (PPS). Ce document résume les différentes étapes du traitement spécifiquement préconisé pour le patient, qui peut à tout moment demander toutes les précisions nécessaires.
Les méthodes
Le traitement du cancer de la prostate dépend du stade d'évolution, de l'âge du patient et des souhaits de ce dernier. Dans certains cas de cancers localisés et notamment chez les sujets âgés, un suivi par une simple surveillance rigoureuse peut être indiqué. En revanche, si l'espérance de vie du patient est importante au moment du diagnostic, un traitement curatif est proposé : chirurgie, radiothérapie ou curiethérapie ou ultrasons : ces méthodes seront exposées au patient (avantages, inconvénients) et ce dernier prendra sa décision.
La chirurgie du cancer de la prostate - Prostatectomie radicale
La chirurgie de la prostate correspond à son ablation chirurgicale et des vésicules séminales (ou prostatectomie totale) ainsi que celle des tissus voisins. Elle constitue le traitement curatif des cancers encore localisés au sein de la prostate. L'intervention est minutieuse et permet de limiter le taux d'impuissance et d'incontinence urinaire, principaux risques de ce type de chirurgie.
Elle peut être, selon la situation et le volume du cancer, élargie aux pédicules vasculo-nerveux qui commande l’érection car ceux-ci sont au contact de la prostate. Elle est associée ou non, également selon l’importance du cancer, à un curage ganglionnaire (= ablation des ganglions lymphatiques de drainage de la prostate).
La chirurgie peut être effectuée par voie sus-pubienne (dite à ciel ouvert), par voie périnéale ou par voie cœlioscopique. La voie coelioscopique assistée du robot s’est beaucoup développée ces dernières années.
Le critère de choix de la technique opératoire dépend principalement de l’expérience du chirurgien. Actuellement, aucune étude scientifique n’a montré de supériorité de l’une ou l’autre technique.
La radiothérapie contre le cancer de la prostate
Deux options de radiothérapie sont envisageables :
- la radiothérapie externe. Une source de rayonnement est focalisée précisément sur la prostate afin de détruire les cellules cancéreuses tout en limitant l'irradiation des tissus sains avoisinants et donc les effets secondaires. De nouvelles imageries performantes et de nouveaux calculs de dose des rayonnements ont permis de délivrer des traitements de radiothérapie externe de manière plus performante ;
- la radiothérapie interne ou curiethérapie (implantation de grains d’iode radioactifs dans la prostate). Proposée dans des cas localisés particuliers pour détruire la tumeur en évitant l'irradiation de la vessie et du rectum, elle présente des résultats carcinologiques similaires à ceux de la chirurgie et de la radiothérapie externe.
L'hormonothérapie contre le cancer de la prostate
L’hormonothérapie pour le cancer de la prostate (également appelé traitement de privation androgénique) est un traitement anti-androgénique, par voie orale ou injection, visant à stopper la production ou bloquer l’action des androgènes. Ces hormones sexuelles masculines, notamment la testostérone, aident en effet la tumeur à se développer (on parle de cancer hormono-dépendant).
L'hormonothérapie est employée dans les formes plus avancées de cancer de la prostate pour réduire risque d'apparition de métastases. On parle alors de castration, qui peut être chirurgicale (ablation de la partie centrale des testicules ou pulpectomie), ou médicale (administration de produits inhibant la sécrétion de testostérone). Le cancer va ainsi pouvoir être freiné pendant plusieurs années.
Plusieurs médicaments avec des modes d’actions différents sont indiqués dans la prise en charge du cancer de la prostate :
- les agonistes (ou analogues) de la LH-RH, empêchent les testicules de fabriquer la testostérone ;
- les antagonistes de la LH-RH, empêchent l'hypophyse de fabriquer la LH, ce qui fait que les testicules cessent de produire la testostérone ;
- un inhibiteur de la biosynthèse des androgènes (CYP17) ;
- une nouvelle génération d’anti-androgènes se lient aux récepteurs d'androgènes situés sur les cellules du cancer de la prostate et empêchent ces dernières d'utiliser la testostérone pour croître.
La chimiothérapie contre le cancer de la prostate
Quand un cancer non localisé de la prostate échappe au traitement hormonal, une chimiothérapie peut être envisagée. La chimiothérapie choisie dépend de l'état général du patient et des traitements précédents. Des protocoles de chimiothérapie sont établis pour chaque type de situation et les médecins suivent ces différents référentiels. Le docétaxel est la chimiothérapie la plus commune pour traiter le cancer de la prostate.
Les thérapies ciblées
Elles sont essentiellement utilisées pour contrôler la prolifération des métastases osseuses, tels que les inhibiteurs de RANK. Le blocage de l’interaction RANK-RANK-liguant permet d’inhiber la formation, la fonction et la survie des ostéoclastes et diminue ainsi la résorption osseuse.
L’immunothérapie
L’immunothérapie est un type de traitement qui utilise votre propre système immunitaire pour lutter contre les cellules tumorales. Dans le cancer de la prostate, le Sipuleucel-T est utilisé comme immunothérapie.
Le Sipuleucel-T est le premier vaccin à obtenir une autorisation de mise sur le marché dans le cancer de la prostate, aujourd’hui commercialisé. Pour cette approche, il est nécessaire de prélever des cellules dendritiques du patient à partir d’un échantillon sanguin. Ces cellules sont ensuite "éduquées" de façon à ce qu'une fois réinjectées dans l'organisme, elles soient capables de stimuler le système immunitaire (lymphocytes T) pour qu'il cible et détruise spécifiquement les cellules tumorales[1].
Les ultrasons focalisés contre le cancer de la prostate
Les ultrasons focalisés de haute intensité (High Intensity Focused Ultrasound (HIFU), sont généralement utilisés pour des patients ne pouvant pas être opérés (âge, maladies, etc.). Le principe repose sur l'utilisation d'ultrasons émis par une sonde introduite dans le rectum, sous anesthésie locale en une seule séance. La chaleur intense émise va détruire instantanément les cellules cancéreuses. Les ultrasons focalisés à haute intensité ne sont pas toxiques pour les tissus environnant la prostate. Face à certains échecs thérapeutiques, ils représentent alors une nouvelle issue pour des patients dans l’impasse.
Ce traitement reste en cours d'évaluation en France.
La cryothérapie
La cryothérapie est un traitement mini-invasif proposé aux patients présentant un cancer localisé, comme une alternative aux traitements de référence essentiellement en cas de contre-indication. Son principe : alternance de cycles de congélation-réchauffement du tissu. La cryothérapie provoque la destruction cellulaire
La surveillance active
Tous les cancers de la prostate ne sont pas traités de façon « radicale », notamment par chirurgie ou radiothérapie. Certains cancers de la prostate diagnostiqués sur des biopsies peuvent avoir des caractéristiques de lésions dites « non significatives » et ainsi être mis en surveillance dite « active ». Ces cancers de la prostate non significatifs sont identifiés sur un ensemble de critères cliniques (toucher rectal), biologiques (taux de PSA total), biopsiques et radiologiques (IRM). Une surveillance active est une option thérapeutique curative qui déplace l’éventuel moment du traitement tout en restant dans la fenêtre de curabilité de la maladie.
[1] Comprendre l’immunothérapie des cancers INSERM : inserm.fr/dossier/immunotherapie-cancers
Effets indésirables des traitements
Les traitements provoquent souvent des effets indésirables plus ou moins intenses. Ceux-ci varient considérablement d'un patient et d'un traitement à un autre et il n'existe pas de moyen de prédire "qui" tolérera mieux "quoi". En revanche, les professionnels de santé sont là pour expliquer tout ce qui peut se passer et comment y remédier au mieux.
Effets indésirables de la chirurgie
Les effets indésirables de la chirurgie sont liés à l'atteinte des nerfs qui contrôlent l’érection et/ou des nerfs qui contrôlent la vessie. On constate donc des risques d'incontinence urinaire, souvent transitoires sur quelques semaines et des risques d’impuissance sexuelle (20 %) ou de dysfonctions érectiles (70-75 %). S'il est délicat de préserver les faisceaux nerveux au cours d'une prostatectomie, les interventions sont de plus en plus sélectives et respectent au mieux l'intégrité nerveuse.
Effets indésirables de la radiothérapie
Les effets indésirables des radiothérapies sont limités grâce au développement de la « radiothérapie conformationnelle » beaucoup plus précise. Les plus fréquemment rencontrés sont des réactions cutanées : sécheresse de la peau, perte de sensibilité, irritations ou brûlures. À plus long terme, la radiothérapie externe expose au risque de rectite et d’impuissance retardée (2 à 3 ans). La curiethérapie interstitielle à bas débit expose à des complications urinaires immédiates et retardées. Cependant, elle semble être une des meilleures techniques de radiothérapie pour préserver la fonction érectile.
Effets indésirables des ultrasons
Les effets indésirables des ultrasons sont minimes. Le taux de complications augmente avec le nombre de séances. Environ 20 à 50% des patients ayant des rapports sexuels sans aide médicamenteuse avant traitement gardent cette fonction indemne.
Effets indésirables des traitements médicamenteux
Les effets indésirables des chimiothérapies sont liés à l'absence de sélectivité des produits employés. Le traitement détruit les cellules cancéreuses, mais aussi certaines cellules à croissance rapide : cheveux, ongles, paroi du tube digestif et cellules sanguines. Fatigue, moins bonne résistance aux infections, perte d'appétit, modification du goût, nausées et vomissements, diarrhées, sensation d'engourdissement ou de fourmillement, réactions allergiques, troubles cutanés, lésions buccales et chute des cheveux sont, par conséquent, les manifestations indésirables les plus fréquentes.
Les effets des traitements hormonaux sont liés à la suppression des androgènes entraînant troubles sexuels, bouffées de chaleur, gynécomastie (gonflement des seins), diminution de la densité osseuse. Une augmentation de la Tension Artérielle et du taux de lipides dans le sang sont possibles.
Suivi médical
Une fois la phase de traitement terminée, débute une période de suivi aussi longue qu'indispensable. Cette phase permet notamment de surveiller :
- l'état de santé général ;
- les effets secondaires à long terme ou tardifs ;
- tout signe de récidive du cancer, s'il n'y a pas eu de prostatectomie ; y compris le taux de PSA ;
- l'absence de développement d'un autre cancer.
Dans ce cadre, des visites de contrôle sont programmées régulièrement, tout particulièrement pendant les cinq premières années, au cours desquelles le risque de réapparition du cancer est le plus grand. À chaque consultation de surveillance, le médecin interroge le patient et recherche des symptômes pouvant faire suspecter une rechute ou l'apparition d'effets secondaires des traitements.
Sexualité et cancer de la prostate
Les impacts du cancer de la prostate et de sa prise en charge sur la sexualité sont fréquents et multiples. Ils peuvent être liés aussi bien à la maladie qu’à sa prise en charge.
Au-delà de l’atteinte fonctionnelle (érection, éjaculation, etc.), l’altération de la sexualité peut impacter des dimensions symboliques et relationnelles pouvant dégrader la confiance en soi et le sentiment de masculinité. Cette atteinte de la masculinité peut avoir un impact, au-delà de la sexualité, sur la vie affective, conjugale, familiale et socio-professionnelle.
Mais… il existe des solutions, on peut continuer à avoir une vie sexuelle malgré un cancer de la prostate.
Parlez-en à votre médecin.
Cancer de la prostate : la récidive
Le risque de récidive est très variable, après prostatectomie totale, certains patients n’évolueront jamais vers une dissémination de leur maladie et d’autres verront apparaître rapidement des métastases. Le risque est étroitement lié au stade d'évolution du cancer de la prostate au moment de son diagnostic. La récidive, si elle apparaît, se produit généralement dans les cinq années suivant le traitement. Le suivi médical permet de la prendre en charge rapidement et de proposer un nouveau programme personnalisé de soin.
La recherche
Pour le cancer de la prostate comme pour les autres cancers, la recherche s'intéresse non seulement à mieux soigner, mais également à mieux comprendre et détecter. Des progrès majeurs ont été réalisés ces dernières années au niveau des traitements, mais de nombreuses voies prometteuses sont encore en phase d'exploration.
Connaître l'ennemi
Des équipes cherchent à identifier les mécanismes biologiques impliqués dans la transformation de cellules de la prostate en cellules cancéreuses et ceux qui sous-tendent leur métabolisme et leur prolifération ou comment les cellules tumorales acquièrent la capacité à se disséminer dans l’organisme et à former des métastases.
La génétique et ses avancées permettent de découvrir chaque année de nouveaux gènes et de nouvelles protéines impliqués dans le cancer de la prostate, de façon à mieux traiter - voire prévenir - la maladie. La recherche a aussi permis d'identifier une cinquantaine de caractéristiques génétiques associées à une susceptibilité individuelle de développer un cancer de la prostate et sa forme (agressive ou non).
L'identification de ces variations génétiques fournit, en outre aux chercheurs, de nouvelles pistes pour la mise au point de traitements.
Les recherches concernant l'évolutivité des cancers prostatiques permettraient de distinguer les formes agressives des formes latentes et ainsi de mieux distinguer les formes pouvant bénéficier d’une surveillance active de celles nécessitant intervention et traitement rapides.
Diagnostiquer le cancer de la prostate vite et bien
Dans tous les cancers, un diagnostic et une prise en charge précoces sont synonymes de meilleure chance de survie et de traitements moins lourds. Un pan entier de la recherche s'intéresse aux outils de diagnostic précoce. À noter que diagnostic précoce ne signifie pas dépistage et qu’en l’absence de test disponible de bonne qualité, il n’y a pas aujourd’hui de dépistage organisé.
Optimiser les traitements contre le cancer de la prostate
Malgré les constantes évolutions, le potentiel de progression des traitements reste important. De nouveaux espoirs sont ainsi permis avec le développement permanent de futurs médicaments aux mécanismes d'action innovants, ainsi que des techniques d'irradiation augmentant l'efficacité tout en réduisant leur toxicité.
Dans le cancer de la prostate, des études cliniques visent également à évaluer différents schémas d'administration (modifications de durée ou de chronologie des traitements).
Un axe de recherche consiste également à identifier de nouveaux biomarqueurs prédictifs de la réponse à la chimiothérapie, aux immunothérapies, aux thérapies ciblées : biomarqueurs tumoraux, état du système immunitaire, contexte nutritionnel.
Les essais cliniques sont un moyen concret d'accéder aux avancées de la recherche. La liste des essais thérapeutiques est mise à jour régulièrement sur le site de l'Institut national du cancer (INCa) et tout patient peut demander à en intégrer un, sous réserve d'éligibilité.
Les essais cliniques sont proposés aux personnes ayant déjà étaient traitées par les méthodes plus traditionnelles.
Votre hôpital ne propose pas d'essai clinique pour le cancer de la prostate ? Votre équipe soignante peut vous adresser à un autre établissement afin d'intégrer un protocole spécifique, tout en continuant à vous suivre.
"La Ligue en actions" : La Ligue contre le cancer et la recherche
L'INCa, la Ligue nationale contre le cancer et l'ARC financent huit projets de recherche sur le cancer de la prostate pour 6 millions d'euros.
PAIR Prostate est un programme d'actions intégrées de recherche sur le cancer de la prostate dans toutes ses dimensions (médicale, sociale, etc.) lancé par l'INCa, auquel la Ligue nationale contre le cancer et l'ARC se sont associées.
Après sélections, huit projets ont été retenus et sont financés : deux projets cherchent à faire évoluer le diagnostic précoce des formes agressives, un projet vise à faire progresser les options thérapeutiques telles que la radiothérapie, deux projets concernent les mécanismes de la transformation et de la progression tumorale, un projet intéresse l'identification de nouvelles cibles thérapeutiques dans la résistance à la chimiothérapie du cancer de la prostate, un projet de stratégie de chimio-prévention cible une population à risque génétique de développer un cancer de la prostate, porteuse du gène BRCA et le dernier projet porte sur l'évaluation à long terme de la qualité de vie et la réinsertion sociale et familiale de patients avec un cancer localisé de la prostate.
Le détail des équipes retenues dans le cadre du PAIR Prostate 2010 et de leurs projets est consultable sur les sites de l'INCa, de la Ligue et de l'ARC.
Accompagnement face au cancer de la prostate
La Ligue contre le cancer met en place de nombreux services et aides pour vous accompagner face au cancer. Voir les aides proposées.



